Gluten sensitif enteropati olarak da adlandırılan ve her 70 ila 200 kişiden birinde görülen Çölyak, glüten içeren besinlere karşı bağışıklık sisteminin verdiği otoimmün tepki ile ortaya çıkan bir hastalıktır. Çölyak hastalığı, her geçen gün görülme sıklığı artan yaygın bir hastalıktır.
Alınan gıda, ince bağırsakta bileşenlerine ayrıştırılıp bağırsak mukozası üzerinden kana karışır. Vücudumuzun yeterince gıda alabilmesi, ince bağırsakta çok sayıda bulunan ve villus çıkıntıları olarak adlandırılan kıvrımlar tarafından sağlanır. Çölyak Hastaları glutenli yiyecekler tükettiklerinde bağırsak mukozasında alerji nedeniyle villus çıkıntıları ve kıvrımları tahrip olarak azalır ve küçülürler. Böylece bağırsak yüzölçümü gittikçe azalır ve alınan gıdalar emilemez hale gelir. Sonuçta beslenme yetersizliği, arkasından da hastalık belirtileri ortaya çıkar.
Nedenleri;
Glutene tahammülsüzlüğe neden olabilecek kesin nedenler hâlâ tam olarak bilinmemektedir. Fakat muhtemelen genetik yatkınlık ve çevresel faktörlerin bir kombinasyonu çölyak hastalığını tetiklemektedir.
Son yapılan araştırma bulgularına göre, duyarlı kişilerde ince bağırsak duvarına ulaşan kısmen sindirilmiş gluten molekülleri, bağışıklık sisteminde aşırı bir reaksiyona yol açmaktadır. Hastalığın gelişiminde genetik faktörler en önemli unsurdur. Sıklıkla ebeveynler, kardeşler veya çocuklar gibi çölyak hastalarının birinci derece akrabaları da rahatsızlıktan muzdariptir. Kişinin beslenme şekli, gastrointestinal enfeksiyonlar ve bağırsak bakterileri çölyak hastalığının gelişimine katkıda bulunabilir.
Gluten, buğday, çavdar, yulaf, arpa gibi tahıllarda bulunur ve bunlardan yapılmış her türlü yiyeceğin tüketilmesiyle tetiklenir. Buna karşılık pirinç, mısır, soya ya da patates gluten içermediğinden hastalar tarafından rahatlıkla tüketilebilir.

Belirtileri;
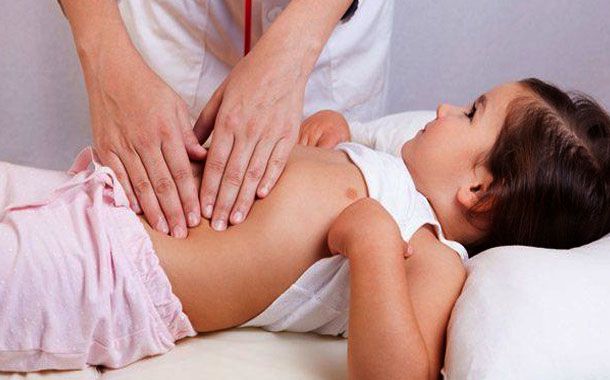
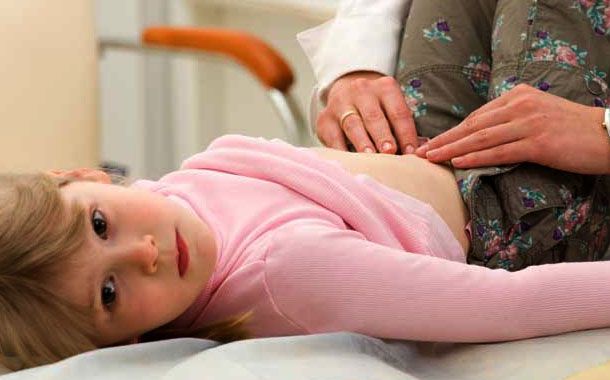
- Karın Bölgesinde öne doğru şişkinlik
- Yaşa göre kilo azlığı
- Kas zayıflığı
- Kansızlık
- Dışkıda anormallik, büyük tuvalet ihtiyacı artması
- Kusma
- Bezginlik
- İştahsızlık
- Büyüme geriliği
- Ağız içinde oluşan aftlar
- İştahsızlık, gaz şikayetleri
- Eklem ve kemik ağrıları
- Sinirlilik
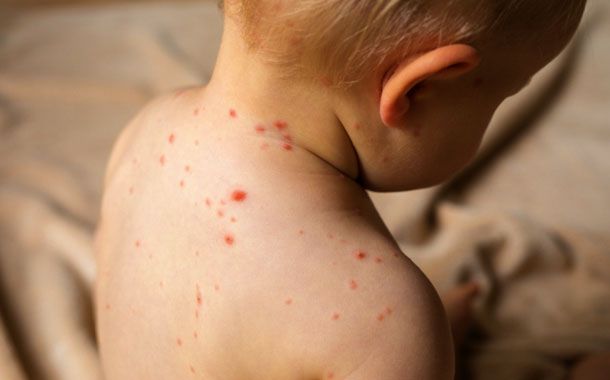
- Ciltte kaşıntılı döküntüler
Teşhisi;
Öncelikle hastadan ayrıntılı bir öykü alınır ve fizik muayene yapılır. Seroloji testi, genetik testler yapıldıktan sonra bulgulara göre ince bağırsak incelenir, gerekli görüldüğünde ince bağırsaktan küçük bir doku örneği alınabilir. Tüm testler glütensiz diyete başlanmadan önce yapılmalıdır. Glütensiz diyet ile birlikte test sonuçları farklı çıkabilmekte ve yanıltıcı olabilmektedir.
Tedavisi;
Çölyak hastalığının tek tedavisi Glutensiz sıkı bir diyettir. Diyetin sıkı bir şekilde uygulanması ile düzleşen ince bağırsak yüzeyi normal şeklini ve işlevini tekrar kazanmaktadır. Çok az miktarda alınan gluten bağısaklardaki tahribatın tekrarlamasına neden olur.
Glutensiz sıkı bir diyetin uygulanması süesince Çölyak hastasının genellikle bir şikayeti olmaz. Beslenme tarzının değiştirilmesinin ardından genelde kısa bir süre içerisinde şikayetler belirgin şekilde azalır. Şikayetlerin tamamen kaybolma süresi ince bağırsaktaki tahribat derecesi, hastanın yaşı, ve diğer faktörlere göre değişkenlik gösterebilir.
Gluten içeren gıdalardan kaynaklanan, hissedilebilir şikayetler çoğunlukla uzun süreler sonrası hatta bazen yıllar sonra kendini gösterir. Diyetin bozulması ya da terk edilmesi tedavi edilmesi çok daha zor olan ağır hastalıklara neden olabilir.
Çölyak, Biorezonans ya da Alternatif Tıp yöntemleri ile tedavi edilemez. 2014 yılı itibariyle bilinen, kanıtlanmış tek tedavi yöntemi Glutensiz diyettir.

Diyetin uygulanmasında yapılan ihlal ya da ihmallere rağmen hasta tarafından hissedilebilir şikayetlerin oluşmaması, asla, glutensiz diyetten vazgeçilmesi anlamına gelmez.Çölyak Hastalığı ince bağırsağın, Gluten adlı proteine karşı ömür boyu süren ve kronikleşen alerjisi, hassasiyetidir. Buğday, Arpa, Çavdar ve Yulaf gibi tahıllar Gluten içerir.
Alınan gıda, ince bağırsakta bileşenlerine ayrıştırılıp bağırsak mukozası üzerinden kana karışır. Vücudumuzun yeterince gıda alabilmesi, ince bağırsakta çok sayıda bulunan ve villus çıkıntıları olarak adlandırılan kıvrımlar tarafından sağlanır. Çölyak Hastaları glutenli yiyecekler tükettiklerinde bağırsak mukozasında alerji nedeniyle villus çıkıntıları ve kıvrımları tahrip olarak azalır ve küçülürler. Böylece bağırsak yüzölçümü gittikçe azalır ve alınan gıdalar emilemez hale gelir. Sonuçta beslenme yetersizliği, arkasından da hastalık belirtileri ortaya çıkar.