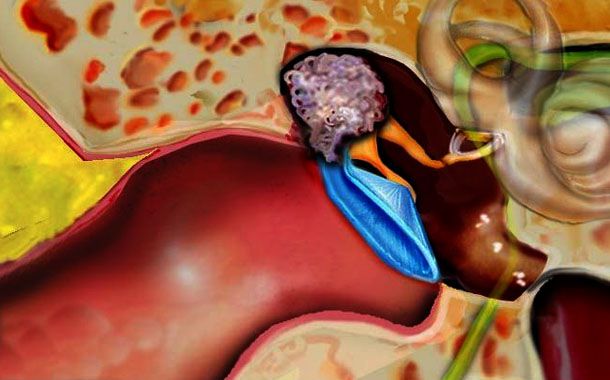
Kanser, hücre büyümesini düzenleyen genlerde mutasyon adı verilen değişiklikler meydana geldiğinde ortaya çıkar. Mutasyonlar, hücrelerin kontrolsüz bir şekilde bölünmesine ve çoğalmasına izin verir. Meme hücrelerinde gelişen Meme kanseri, memenin lobüllerinde veya kanallarında oluşan durumdur.
Lobüller süt üreten bezler, kanallar ise, sütü bezlerden meme ucuna getiren yollardır. Kanser, göğsünüzdeki yağlı doku veya lifli bağ dokusunda da ortaya çıkabilir.
Kontrolsüz kanser hücreleri genellikle diğer sağlıklı meme dokusunu istila eder ve kolların altındaki lenf düğümlerine de gidebilir. Lenf düğümleri, kanser hücrelerinin vücudun diğer bölgelerine hareket etmesine yardımcı olan birinci yoldur.
Risk Faktörleri;
- Kadın olmak
- 50-70 yaş arasında ve menopoz sonrası dönemde olmak
- Ailesinde (anne veya baba tarafında) meme kanserine yakalanmış akrabaları olmak, (Akrabalık derecesi ne kadar yakın ve meme kanserli akraba sayısı ne kadar fazlaysa risk o kadar yükselir)
- Daha önce meme kanserine yakalanmış olmak
- Adet başlama yaşının erken, menopoz yaşının geç olması
- Hiç doğum yapmamış olmak
- İlk doğumunu 30 yaşından sonra yapmak
- Doğum yapmış fakat bebeğini emzirmemiş olmak
- Uzun süreli hormon tedavisi almak
- Modern şehir yaşamı ortamında yaşamak
- Sigara ve tütün ürünleri kullanmak
- Şişmanlık; özellikle menopoz sonrası fazla kilo almak ve doymuş yağlardan zengin gıdaları fazla miktarda tüketmek
- Fiziksel aktivite azlığı

Belirtileri;
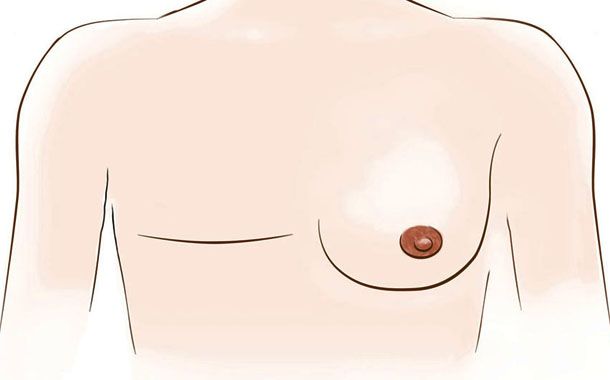
Meme kanseri belirtilerini bilmek meme kanserini erken evrede yakalamak ve tedavinin başarıya ulaşması için çok önemlidir. Meme kanseri belirtileri arasında en belirgini memede ele gelen kitledir. Ele gelen kitle meme dışında koltuk altında da olabilir. Eğer kitle büyümüş ise meme ucunun içeri doğru çekilmesi de meme kanseri belirtilerindendir.
Çok nadir görülse de meme ucundan kanlı ya da kansız akıntı da meme kanserini işaret edebilir. Meme kanserine neden olan tümör çok büyürse meme derisinde ödem oluşur ve şişme görülebilir. Aynı zamanda kızarıklık ve portakal görünümü de karşılaşılan meme kanseri belirtilerindendir. Eğer meme kanseri yayılmış ise yayıldığı bölge ile ilgili şikayetler de görülebilir.
Meme kanseri belirtilerini tanımak meme kanserinin ilerlemesine engel olabilmek adına çok önemlidir. Bu nedenle kişinin kendi meme yapısını tanıması ve risk faktörlerini bilmesi gerekir. Meme kanseri belirtilerini fark edebilmek için her kadın 20 yaşından sonra kendi meme muayenesini yapmaya başlamalıdır. Kendi kendine meme muayenesi adet bitiminden 5-7 gün sonra; adet görmeyen kadınlar ise ayda bir belirdikleri yapılmalıdır.
Meme kanseri belirtilerini şöyle sıralayabiliriz;
- Meme üzerinde genellikle ağrısız, sert yapılı, hareket
- Memede; genellikle ağrısız, sert yapılı, hareket ettirilebilen veya yerinden oynamayan, zamanla büyüyebilen yapıda ve karakterde ele gelen şişlikler
- Gözle görülebilir şekilde, meme boyutunda veya şeklinde değişiklik
- Meme cildinde kızarıklık, morluk, yara, damar genişlemesi, içeri doğru çöküntü, yaygın küçük şişlikler, portakal kabuğu görünüşü gibi noktasal çekintiler
- Meme başı ve çevresinde, renk ve şeklinde değişiklik, meme başında genişleme, düzleşme, içe çökme, yön değiştirme, kabuklanma, çatlaklar ve yaralar
- Meme başından kanlı veya kansız akıntı gelmesi
- Koltuk altında görülebilen, elle fark edilen ağrılı ya da ağrısız şişlikler
Meme kanseri evreleri;
Meme kanseri belirtiler açısından her evrede farklılık gösterebilir. Meme kanseri belirtileri resimli olarak incelendiğinde evreler arasında cilt dokusundaki farklılaşma gözlenebilir. Meme kanseri, 5 ayrı evreden ve 3 alt evreden oluşur:
- Evre 0; Duktal carcinoma in situ DCIS (duktal karsinoma in sutu) ve LCIS (lobuller karsınoma in sutu). Kanser oluşum aşamasındadır. Çevre dokulara yayılmamıştır. Oluşmaya başladığı alan ile sınırlıdır
- Evre 1; Yayılabilen meme kanserinin başlangıç aşamasıdır. 1. evre tümörün 2 cm.’ den fazla geniş olmadığı ve kanser hücrelerinin memeden başka yere (lenf bezlerine) yayılmadığı durumdur.
- Evre 2A; Evre 2A’da memede tümör yoktur, ancak koltuk altındaki lenf bezleri kanser vardır; veya tümör 2 cm veya daha küçüktür ve koltuk altındaki lenf bezlerine yayılmıştır; veya tümör 2 cm’den büyük, 5 cm’den küçüktür ve koltuk altı lenf bezlerine yayılmamıştır
- Evre 2B ‘de; 2 cm’den büyük, 5 cm’den küçüktür ve koltuk altı lenf bezlerine yayılmıştır; veya 5 cm’den büyüktür ancak koltuk altı lenf bezlerine yayılmamıştır
- Evre 3A; Memede tümör yoktur, ancak koltuk altı lenf bezlerinde birbirine veya çevre dokulara yapışık kanser vardır; veya tümör 5 cm veya daha küçüktür ve çevre dokulara veya birbirine yapışık koltuk altı lenf bezlerine yayılmıştır; veya tümör 5 cm’ den büyüktür ve koltuk altı lenf bezlerine (birbirlerine veya çevre dokulara yapışık olabilir) yayılmıştır
- Evre 3B; Tümör herhangi bir boyut da olabilir ve memeye komşu dokulara (deri veya göğüs duvarı, kaburgalar veya göğüs duvarındaki kaslar) yayılmıştır ve meme içerisindeki lenf nodlarına veya kolun altındaki lenf nodlarına yayılabilir
- Evre 3C; Kanser köprücük kemiği altındaki ve komşu boyun boyunca uzanan lenf nodlarına yayılmıştır ve kanser kolun altındaki ve meme içerisindeki lenf nodlarına ve memeye komşu dokulara yayılabilir
- Evre 4; Uzak metastatik kanserdir. Kanser vücudun diğer bölgelerine sıçramıştır. Bu evre tedavisinde hastanın yaşam süresini artırmak ve yaşam kalitesini yüksek düzeyde tutmak hedeflenir
Evre 3C ameliyat edilebilir ve ameliyat edilemez olarak ikiye ayrılmaktadır.
- Ameliyat edilebilir Evre 3C meme kanserinde; Kolun altındaki lenf nodlarında 10 veya daha fazla sayıda lenf nodunda tutulum vardır veya memedeki tümörle aynı taraflı köprücük kemiği altındaki lenf nodları ve komşu boyun lenf nodlarında yayılım vardır veya meme içindeki lenf nodları ve kolun altındaki lenf nodlarında yayılım vardır
- Ameliyat edilemeyen Evre 3C meme kanserinde; Kanser köprücük kemiği üstündeki lenf nodlarına yayılmıştır ve memedeki tümörle aynı taraftaki komşu boyun bölgesindeki lenf nodlarında tutulum vardır
Meme kanseri tanısında kullanılan yöntemler;
Belirtiler doğrultusunda uygulanacak olan meme kanseri tedavisi programı için doktorunuzun yapacağı testler, tümörün başladığı alan ile sınırlı olup olmadığını (lokal) ya da vücudunuzun diğer bölgelerine (metastaz) yayılıp yayılmadığını anlamak için yapılır.
Meme kanseri tedavisinde tanı için aşağıdaki yöntemler kullanılmaktadır.
- Mamografi; Meme dokusunun röntgen ışınları ile incelenmesi esasına dayalı bir yöntemdir. Hastanın her hangi bir yakınması yok iken çekilen ilk mamografi baz mamografidir. Mamografi tarama amaçlı veya tanı amaçlı yapılabilir. Tarama amaçlı mamografi hiçbir yakınması olmayan kişilere yapılırken, tanı amaçlı yapılan mamografide şüpheli kitle veya bölgenin daha detaylı tetkiki olanağı vardır
- Ultrasonografi; Ses dalgalarının dokulardan geri yansıması esası ile çalışır. Mamografide bulunan bir şüpheli kitle veya alanın, veya hastanın eline gelen kitlenin sıvı veya katı olduğunu anlamak için kullanılır. İçi sıvı dolu olan kitleler yani kistler kanser açısından önemli bir tehdit oluşturmazlar. Buna karşılık, içi katı olan yani “solid” kitleler memenin tümörleridir. Bunların iyi veya kötü huylu olduğu ayrımını düzenli takipler veya başka ileri yöntemlerle yapmak gerekir
- Galaktografi; Meme başından içeri ilaç verip süt kanallarının filminin çekilmesidir. En çok meme başı akıntısı yakınması olanlarda uygulanır
- İnce iğne biyopsisi; Standart enjektör iğnesi ile hücresel düzeyde örnek alıp mikroskop altında bunların incelenmesidir
- Kalın iğne biyopsisi; Bu amaç için yapılmış, kalın bir iğne ile doku parçası alınarak bunun incelenmesidir
- Stereotaksik biyopsi; Kitlenin yerinin özel bir cihazla tespit edilip tam o noktadan örnek alınmasıdır
- Stereotaksik işaretleme; Özel bir cihaz ile şüpheli alanının görülüp içine ince bir tel bırakılmasıdır
- Cerrahi biyopsi; Ameliyathanede yapılan ve kitlenin tamamının çıkartılıp mikroskop altında incelenmesidir
Tedavisi;
Hastalığın evresine, hastanın özelliklerine ve genel sağlığına bağlı olarak tedavi seçenekleri bir veya birden fazlasını içerebilir: Cerrahi, radyasyon tedavisi, hormon tedavisi, kemoterapi veya hedefe yönelik tedavi gibi…
Cerrahi Tedavi
Genellikle kanserle savaşın ilk aşamasıdır. Çoğu hastanın tedavisi kanserli dokunun cerrahi olarak çıkarılması ile başlar. Sentinel lenf (bekçi lenf nodu) biyopsisi yapılarak beraberinde gerekiyorsa koltukaltı lenf bezleri de temizlenir.
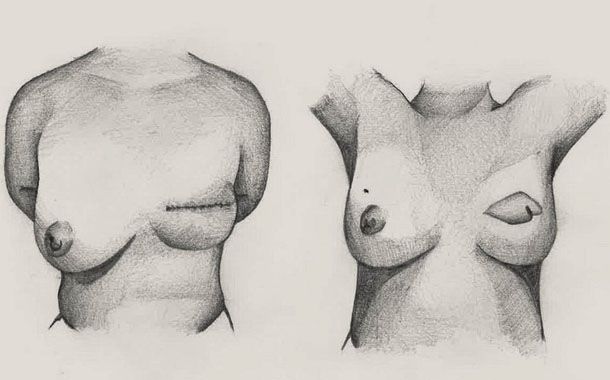
Günümüzde meme kanserinin tedavisinde, cerrahi girişimin birkaç farklı uygulaması vardır. Bu uygulamalar temel olarak, memenin alınmadan korunmasına yönelik olanlar ve memenin tümünün çıkartılmasına yönelik olanlar olarak iki ana gruba ayrılmaktadır. Son dönemdeki medikal gelişmeler ışığında sadece kanserli bölgenin çıkarılması ve memenin korunması , koltukaltı lenf bezlerinden ise örnekleme yapılması sayesinde hastalarda benzer başarılı sonuçlar alınabilmekte ve aynı gün evlerine gidebilmektedirler. Memenin tümünün alınması gerektiği durumlarda ise plastik cerrahi teknikler ile yeniden meme rekonstrüksiyonu yapılması mümkündür.
Radyoterapi (Işın Tedavisi)
Işın tedavisi, X-ışınlarının (röntgen ışınları), meme bölgesine ve koltuk altına uygulanmasıyla, cerrahi girişimden sonra kalma olasılığı olan kanser hücrelerinin yok edilmesini sağlamak amacı ile yapılır.
En sık kullanılan yöntem harici ışınlama (external beam radiation) yöntemidir. Operasyondan sonra 4-6 hafta süreyle uygulanır. Özel bir lineer akseleratör kullanılmak suretiyle, harici olarak, tüm meme ve bazen de koltukaltı hedeflenerek ışınlanır. Işın genellikle 4-6 hafta boyunca, haftada 5 gün olarak verilir.
Radyoterapinin yan etkileri; Bu tedaviyi gören kadınların çoğu halsizlikten yakınırlar. Memede şişme ve ağırlık hissi ortaya çıkabilir. Tedavi edilen bölgedeki deri, güneş yanığı rengini alabilir. Bu yan etkiler yaklaşık bir yılda kendiliğinden kaybolur. Merkezimizde kullanılan Novalis destekli TrueBeam STx isimli lineer akseleratör ile sağlıklı dokuya minimum oranda zarar verilerek bu yan etkiler en aza indirilir.
Kemoterapi (İlaç Tedavisi)
Kanser hücrelerini öldürücü ilaçlarla yapılan tedavidir. Bu ilaçlar ağızdan veya damardan verildikten sonra tüm vücuda yayılır. Genellikle, aynı anda birkaç ilaç birlikte verildiğinde daha etkili olduklarından, değişik kombinasyonlar halinde verilirler. Kemoterapi, kürler halinde verilir. 4-6 kür planlanır. Her kür arası yaklaşık 3 haftadır. Bu da toplam 3 ile 5 aylık toplam kemoterapi süresi demektir.

Bazı olgularda yapılan cerrahi tedaviye ek olarak, ilaç tedavisi de eklemek gerekebilir. Hastalarda cerrahi tedavi sonrası yapılan tetkiklerde, herhangi bir bölgede kanser kalmamış olsa bile, koruyucu önlem olarak bir süre ilaç tedavisi yapılabilir. Bu tedaviye adjuvan kemoterapi denir.
Neoadjuvan kemoterapi ise Evre 3 kanseri olan hastalarda mevcut tümörün boyutlarını küçültmek ve cerrahiye uygun hale getirmek amacıyla yapılır. Neoadjuvan kemoterapinin bir faydası da yapılan kemoterapinin tümör üzerine etkinliğinin izlenmesidir. Kemoterapiyle ilgili daha fazla bilgi için tıklayınız.
Hormono Terapi (Hormon Tedavisi)
Bazı meme kanseri hücreleri, içerdikleri hormon reseptörleri (algılayıcıları) aracılığı ile östrojene duyarlı olabilir. Yani, östrojen hormonu bu kanser hücrelerinin büyümelerine ve artmalarına neden olabilir. Hormon tedavisinde amaç, bu şekilde östrojen reseptörü içeren ve bu hormona duyarlı olan kanser tiplerinde, östrojen etkisinin ortadan kaldırarak kanserin gelişmesinin önlenmesidir.
Dikkat: Sayfa içeriği sadece bilgilendirme amaçlıdır. Tanı ve tedavi için mutlaka doktorunuza başvurunuz.